Lactancia materna para madres con problemas de piel.
Existen múltiples beneficios probados para bebés y madres que amamantan. Se debe alentar y apoyar la lactancia materna siempre que sea posible. Las mujeres con afecciones cutáneas severas o de larga data deben recibir asesoramiento durante el embarazo sobre el manejo de su enfermedad de la piel después del parto y específicamente durante la lactancia. Se recomienda buscar el asesoramiento de un consultor de lactancia.
Medicamentos durante la lactancia
Algunos medicamentos utilizados en el tratamiento de afecciones de la piel no son adecuados durante la lactancia. Se deben considerar alternativas si los medicamentos dermatológicos de primera elección son contraindicado. Sin embargo, puede haber circunstancias en las que esto no sea posible debido a la gravedad de la enfermedad de la piel materna y las decisiones con respecto a la lactancia materna deben tomarse caso por caso.
Medicamentos dermatológicos comúnmente recetados
Antibióticos
-
Penicilinas, cefalosporinas, actual clindamicina, metronidazol: compatible con la lactancia materna. Puede estar asociado con síntomas gastrointestinales, candidiasis y drogas. alergia en el infante
-
Tetraciclinas, fluoroquinolonas: contraindicadas en la lactancia materna debido al riesgo de interferencia con el crecimiento óseo y el desarrollo dental en el lactante.
-
Eritromicina: compatible con la lactancia materna. Precaución en la prescripción en mujeres lactantes menores de 2 semanas de edad, como se asocia con pilórico estenosis.
-
Rifampicina: compatible con la lactancia materna.
Antivirales
-
Aciclovir, valaciclovir, famciclovir: compatible con la lactancia materna.
Antifúngicos
- Clotrimazol (tópico): compatible con la lactancia materna.
- Nistatina (tópica): compatible con la lactancia materna.
-
Fluconazol (oral): compatible con la lactancia materna.
-
Ketoconazol (oral y tópico): compatible con la lactancia materna.
-
Griseofulvina (oral): sin datos disponibles. Considerado compatible con la lactancia materna
-
Violeta de genciana 0.5–1%: utilizada habitualmente en EE. UU., Reino Unido y Canadá para la candidiasis del pezón. Ya no está disponible en Nueva Zelanda.
- Miconazol (tópico): azole tópico preferido. Compatible con la lactancia materna.
-
Terbinafina (oral y tópica): datos limitados Precaución en la prescripción durante la lactancia.
Antihistamínicos
-
Promethazine: presente en la leche materna. Puede causar somnolencia en un bebé amamantado. No recomendado.
-
Cetirizina / loratadina: compatible con la lactancia materna.
Inmunomoduladores
-
Hidroxicloroquina, ciclosporina: compatible con lactancia <
-
Azatioprina: se ha demostrado que la excreción en la leche materna es muy baja en una pequeña muestra de mujeres lactantes [1].
-
Metotrexato, micofenolato, ciclofosfamida: contraindicado en la lactancia
Productos biológicos
-
Adalimumab, Etanercept infliximab: considerado seguro durante la lactancia
-
Anakinra, rituximab ustekinumab: no hay datos suficientes para abordar la cuestión de la seguridad de los lactantes amamantados.
Antipsoréticos
-
Calcipotriol: compatible con la lactancia materna. No hay informes de efectos adversos en amamantamiento.
- Preparación tópica de alquitrán: probablemente segura en la lactancia. No aplicar sobre el pezón o areolae.
-
Acitretina: contraindicada en amamantamiento. Potencial para toxicidad en el lactante.
- Preparaciones tópicas que contienen ácido salicílico: sin datos. Precaución en la lactancia materna. Potencialmente peligroso en sistémico dosis No aplicar sobre el pezón o areolae.>
Corticosteroides
-
Prednisona: prednisona oral en cursos cortos compatibles con la lactancia materna. La terapia de dosis prolongada o alta no está contraindicada en la lactancia materna; sin embargo, el infante requiere un monitoreo cercano para el crecimiento y el desarrollo.
-
Corticosteroides tópicos: aplique corticosteroides tópicos en los senos y los pezones después de amamantar. Se prefieren los ungüentos a las cremas. La cantidad utilizada y la duración de la terapia deben minimizarse.
Actual inhibidores de la calcineurina
-
Pimecrolimus, tacrolimus: compatible con la lactancia materna.
Anticoncepción oral
- Estrógeno, anticonceptivos orales combinados: no recomendado en madres lactantes; la supresión de la lactancia es una preocupación importante.
- Progesterona-solo píldora: anticonceptivo oral de elección en mujeres lactantes.
Insecticidas
-
Permetrina: recomendado como agente de primera línea. Compatible con la lactancia materna.
-
Malatión: compatible con la lactancia materna.
-
Lindano: compatible con la lactancia materna.
-
Ivermectina: usar con precaución. Niveles bajos de leche. Transferencia limitada al infante.
Analgésicos
- Ibuprofeno, acetaminofeno / paracetamol: compatible con la lactancia materna.
- Analgésicos opioides, codeína: analgésico de uso común en el período posparto. Informes de casos raros de neonatal muertes por transferencia de opiáceos a través de la leche materna en mujeres que usan codeína: se recomienda precaución.
- Aspirina: compatible con la lactancia materna cuando se administra en pequeñas dosis (80 mg / día). Potencialmente peligroso en dosis más altas.>
Terapias para el acné
- Terapias tópicas: peróxido de benzoilo tópico retinoides (tretinoína, isotretinoína, adapaleno): compatible con la lactancia materna.
-
Isotretinoína oral: contraindicada en la lactancia materna.
Problemas de la piel durante la lactancia.
Algunos problemas comunes de la piel, particularmente del pezón, areola y los senos pueden aparecer durante la lactancia / lactancia. Puede haber una afección subyacente de la piel, como atópico eczema o psoriasis que contribuyen a esto. Puede ser que haya un mal manejo de la lactancia materna que también contribuya. Junto con el tratamiento del trastorno de la piel, es probable que las mujeres necesiten apoyo y asesoramiento con respecto a la lactancia materna.
Los problemas comunes de presentación se describen a continuación.
Sequedad vaginal
La lactancia puede provocar sequedad vaginal y molestias posteriores. Este es un problema común en el período posparto y se cree que se debe a la disminución de los niveles de estrógeno durante la lactancia (atrófica vulvovaginitis). La sensibilidad de la vagina y el área genital también puede ir acompañada de picazón. Las relaciones sexuales pueden ser dolorosas (dispareunia) Puede haber división o fisura del posterior fourchette (la entrada a la vagina). El uso de lubricantes vaginales a base de agua puede reducir la incomodidad durante el coito, pero a veces estos pican o irritan. Los productos a base de petróleo pueden ser mejor tolerados o también pueden causar irritación; pueden causar la rotura del condón, por lo que deben evitarse si dependen del método anticonceptivo de barrera. Los humectantes vaginales también pueden aliviar la sequedad vaginal y el dolor.
Dolor en el pezón
Pezón hipersensibilidad Es común durante la primera semana posparto. Por lo general, esto alcanza su punto máximo en el día 3–6 y luego disminuye. A diferencia de la hipersensibilidad del pezón, el dolor en las primeras dos semanas posparto se debe más comúnmente a trauma al pezón secundario a una mala técnica de lactancia materna. Esto se asocia con enrojecimiento, hinchazón y grietas en los pezones. La lesión puede variar desde abrasiones superficiales hasta descomposición de tejidos, una “franja de compresión” y poca profundidad. fisuras, a lo profundo erosiones a través de dermis complicado por infección. Se recomienda una evaluación de la lactancia por partera o consultora de lactancia.
Bacteriano infecciones del pezón
Una lesión por succión del pezón que no sana con un cambio en la técnica de lactancia puede ser un firmar de infección Staphylococcus aureus es el infeccioso más común organismo y puede ingresar a los conductos lácteos a través de una lesión en el pezón, lo que puede provocar mastitis infecciosa o seno absceso.
Infecciones micóticas del pezón
La candidiasis del pezón se diagnostica en exceso. Dolor debido a Candida albicans La infección a menudo se confunde con el dolor debido al mal enganche o al vasoespasmo del pezón (ver más abajo). La degradación temprana de la piel del pezón en las primeras semanas de lactancia generalmente se debe a un traumatismo por succión o una infección bacteriana. La técnica de lactancia debe ser revisada por una partera o consultora en lactancia con experiencia. La candidiasis del pezón generalmente se presenta con la aparición posterior de un nuevo dolor en el pezón y generalmente coincide con la candidiasis oral en el lactante. La madre o el bebé pueden ser asintomático. Independientemente, tanto el bebé como la madre requieren tratamiento.
Pezón dermatitis y eczema
Los pezones secos, irritados y con picazón son un problema común durante la lactancia. Las mujeres posparto pueden tener una mayor sensibilidad de la piel al medio ambiente. irritantes, y aquellos con una historia atópica pueden presentar un brote de eccema en los pezones. Los corticosteroides tópicos son el tratamiento principal. Deben aplicarse con moderación después de amamantar. Se prefieren los ungüentos a las cremas.
Eczema de pezón
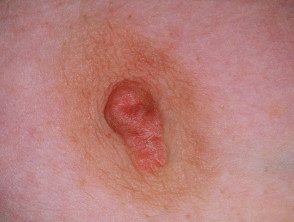
Eczema de pezón
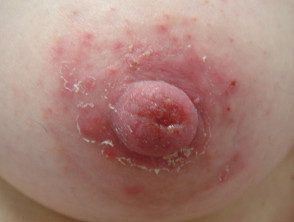
Eczema de pezón
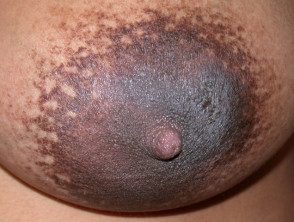
Eczema de pezón
Vasoespasmo del pezón
Esta es una ocurrencia común en mujeres que están experimentando dificultades con la lactancia. El vasoespasmo en los vasos del pezón provoca un cambio de color en el pezón y un dolor punzante punzante. El vasoespasmo puede ocurrir en mujeres que experimentan dificultades con la lactancia. Esto a menudo se desencadena por una lesión inicial en el pezón, pero también puede ser una respuesta al frío o una manifestación de Fenómeno de Raynaud. Esto se puede manejar usando compresas calientes y secas y evitando el frío. Algunas mujeres han descubierto que apretar la base del pezón y masajear hacia adelante puede restablecer el flujo sanguíneo y prevenir un episodio doloroso. Se recomienda el aporte de un consultor de lactancia o una partera con experiencia.
Glándula de Montgomery infectada
Las glándulas de Montgomery son una parte normal de la anatomía del seno. Estas glándulas se agrandan durante el embarazo y tienen conductos que secretan sebáceo material que lubrica y protege los pezones y areolas en el embarazo y la lactancia. Se debe advertir a las madres que no deben exprimirse. También se secreta una pequeña cantidad de leche materna a través de estos tubérculos. Pueden obstruirse, inflamarse o infectarse durante la lactancia. Compresas tibias y masajes son comúnmente todo lo que se requiere.
Ampollas o manchas blancas en el pezón
Las ampollas o manchas blancas en el pezón son ampollas de leche; estos generalmente aparecen como dolorosos puntos blancos claros o amarillos en el pezón. El dolor a menudo se enfoca en el lugar o directamente detrás de él. Esto ocurre debido a que la leche materna pegajosa forma un tapón dentro del conducto de leche. La obstrucción puede progresar a mastitis. Las compresas calientes pueden ser suficientes para desalojar el tapón. Ocasionalmente, un conducto de leche obstruido puede requerir una impactación con una aguja estéril. Se recomienda consultar con un consultor de lactancia o una partera, ya que esto puede deberse a un problema subyacente, como un exceso de suministro de leche materna y un sostén que no le queda bien.
Mastitis
La mastitis es inflamación del seno causado por la obstrucción del flujo de leche y si se maneja mal, puede progresar a infección y finalmente a la formación de abscesos. Staphylococcus aureus es la causa más común de mastitis infecciosa. En la mastitis temprana, hay dolor e hinchazón en los senos. Puede haber rayas rojas visibles en la piel del seno que recubre la mastitis. Los síntomas sistémicos que sugieren infección incluyen malestar, fiebre y escalofríos La leche materna puede aparecer granulada o fibrosa. Ocasionalmente hay moco, pus o sangre visible en la leche materna.
Los factores de riesgo más comúnmente asociados con la mastitis son:
- Dificultades de alimentación del lactante que provocan congestión y estasis de la leche.
- Conductos de pezón obstruidos / bloqueados
- Pezones agrietados o sangrantes en los que se erosiona la barrera cutánea normal
- Dolor en los pezones y los senos durante la alimentación.
- Historia de cualquier mastitis previa.
- Cambios recientes en los patrones de alimentación infantil (por ejemplo, la introducción de un chupete o alimentación con biberón)
Es importante identificar los síntomas de la mastitis lo antes posible y abordar la (s) causa (s) subyacente (s) con una evaluación completa de la lactancia por partera o consultora de lactancia. Reconocer los factores de riesgo es vital. Se puede evitar la progresión a la infección mamaria, y la terapia con antibióticos puede no ser necesaria si los factores de riesgo se identifican y abordan temprano.
- Extraiga la leche materna regularmente (con el bebé en el seno y un extractor de leche)
- Aplique compresas frías después de la alimentación para reducir la inflamación y el dolor.
- El alivio del dolor puede incluir paracetamol, ibuprofeno o, si es necesario, analgésicos recetados.
La medida más importante es garantizar que la lactancia materna continúe. La extracción frecuente de la leche materna con el bebé en el seno y a través del extractor de leche es esencial para prevenir la estasis de la leche. El vaciado completo del seno ayudará en la recuperación. Se recomienda encarecidamente la participación de un consultor de lactancia o una partera.
Lesiones en el pezón.
Una variedad de lesiones cutáneas inofensivas pueden surgir en el pezón y ocasionalmente interferir con la alimentación.
- Verrugas virales
- Hiperqueratosis del pezón
- Escamoso papilomas
- Seborreico queratosis
- Lunares
Piel cáncer Es raro en este sitio. Paget mamaria afecta el pezón, pero generalmente afecta a las mujeres mayores.
Lesiones en el pezón
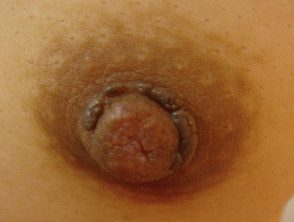
Hiperqueratosis del pezón
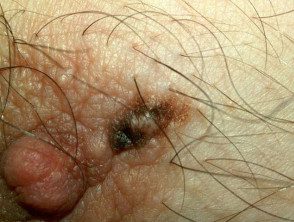
Pezón nevus
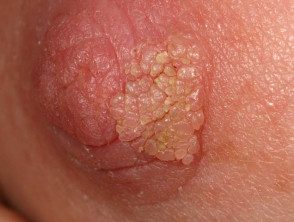
Hiperqueratosis del pezón

